甲状腺癌手术后出现转移的淋巴结怎么办?
那些年,我们脖子里飞舞的淋巴结
前言:甲状腺乳头状癌术后发现转移的淋巴结是常见的事情,谁要颈部的淋巴辣么多呢?有人说淋巴结转移不影响预后,观察就好;有人说处理淋巴结转移唯一的途径就是手术。好多事情都没有绝对的答案,因为我们都是万千世界里不同的个体,处理淋巴结转移就是个因人而异的事儿。
淋巴结转移是否影响预后的问题,这还要从淋巴结转移的形态说起。乳头癌的淋巴转移不像其余的癌症淋巴结转移一样会很大程度的影响预后,但也不是说完全不影响啦。淋巴结转移不只是简单的去看切了几个转移了几个,个数仅仅是一个参考标准而已。
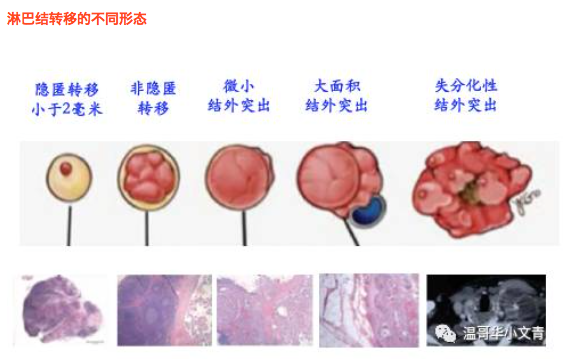
淋巴结转移的形态往往比个数更加重要。上图中红色部分就是代表癌细胞的聚集,黑色的圆圈代表的是淋巴结的被膜。
隐匿转移:指的是淋巴中转移灶的直径小于2毫米。这是淋巴转移中最轻微的,它通常很难被检测的仪器发现,很多时候都是在常规的中央区清扫术后发现的。其实这些隐匿的中央区基本不会影响预后,即使不清扫,它们可能长时间的在体内保持稳定。它们的存在可能会略微增加颈部复发的概率,但是通常不会影响预后。
非隐匿转移:指的是淋巴中转移灶的直径大于2毫米,但是癌细胞没有突出淋巴结的被膜。这种淋巴结转移通常能够被彩超检测出来。这样的淋巴转移发现了并不一定要立即处理,因为它们往往也非常稳定,尽管大小会随着时间略微的增长。通常情况下,淋巴结会在一年里最大径长大1-2毫米。
微小的结外突出:指癌细胞从淋巴结内逐渐突破了淋巴结被膜,侵犯了淋巴结外的脂肪组织。很多时候淋巴转移的恶化并不一定是大小增加,而是向结外突破了。很多男性的Braf突变的经典型乳头癌就容易突破淋巴结被膜。
大面积的结外突出:指癌细胞突破淋巴结被膜到了一定的程度,有可能侵犯一些关键的组织,都能从彩超上看出来这种结外突出。比如中央区气管旁的淋巴结结外突出有可能侵犯返喉神经,侧颈区的淋巴结结外突出可能侵犯颈部大血管。这种情况是需要及时处理的,不然很多关键的神经和血管最后手术时都要被牺牲掉。
失分化性结外突出:这是非常非常危险的情况,这时候的乳头癌已经不是常规的乳头癌了,很多时候在颈部CT图像可以看到多个淋巴结融合,并且侵犯大血管。该情况即便手术拿去了病灶,癌细胞很可能要卷土重来的。
如何处理发现的转移的淋巴结
如何处理术后发现的转移的淋巴结取决于非常多因素,包括肿瘤的活性,淋巴结的位置,残留淋巴结的个数,之前手术的范围,肺部的转移情况,你的TG指数,病理报告的显示,基因的突变情况,甚至是年龄和性别。下面就介绍目前处理新发的转移淋巴结的方法:
观察
有人说,癌症都转移到淋巴了,还观察你妹啊。就先来看一个例子吧,她是加拿大甲状腺论坛的版主,她也在论坛上写下了自己的故事。她在1999年的2月进行了甲状腺全切手术,尽管在手术前彩超没有淋巴转移,但是还是进行了预防性中央区清扫。她的肿瘤有3厘米,中央区的淋巴有9/11转移。第一次她停药时的TG达到了14,所以在1999年的4月份进行了第一次碘131的治疗,剂量是150豪居。一年后的复查停药时候的TG达到了12,因为20年前的北美当时的治疗目标也是将TG降低到0(现在的治疗理念大概不会这么做),所以又让她服用220毫居碘131。从那之后,她吃药的TG就检测不到了,但是只要停药,TG依然会在2-3这个范围之内,但是也没涨过。

以下情况的淋巴转移是可以考虑观察的:
个别中央区隐匿淋巴转移,尺寸非常小,而且转移灶不在关键的位置。
单个侧颈区的非隐匿淋巴转移,大概5-6毫米这种大小,也没有淋巴结外突破。并不是说这种淋巴转移可以一直观察到人生结束,但是它们通常生长的速度非常慢,一般来说这种转移的淋巴结最大径一般一年也只涨1-2毫米,完全可以观察很长一段时间再做决定。有人只要查出来一个这样的不好的淋巴结,第二天就打飞的到北京,通过黄牛把一周内各种专家号都挂了一遍,感觉人生就快要结束了似的,这也是比较夸张而且不必要的做法。
有时候个别淋巴转移合并远转。这时候即便手术拿掉了这个淋巴结,你的指标也不会毕业。只要这个淋巴并不在颈部关键的位置,也是可以选择观察的。
再次手术
其实术后发现转移淋巴结大多数国内的病友可能是需要再次手术的,因为做一刀不合格的医生实在是太多了。有时候你病情不严重怎么开都还好,那些转移严重的病人碰到不合格的主刀,那绝逼是上辈子修来的孽缘。这些主刀不仅仅是手术范围选择错误,他清扫的地方也会漏的一塌糊涂,而且他还会在后续治疗给你出各种馊点子。

这是一个在湖南某“知名”医院手术的病友。手术前的彩超已经明确显示了双侧侧颈部的淋巴钙化,按道理应该穿刺确认然后做全切加中央区清扫加双侧颈清,可是他的手术医生只选择了全切加半边中央区清扫,开完了立马要她131。她术后跑到了北京找牛丽娟做彩超,据她描述,牛丽娟刚把彩超探头放到她脖子上不到一分钟,嘴里就喃喃自语了四个字:切,都要切!双侧三四六区淋巴结符合转移瘤,术后吃药TG8.88。

她这种情况显然只有去二刀了呀,一刀的医生是该切的地方没切,切了的地方也没切干净,毕竟没有谁会带着一大串转移的淋巴结去做碘131咯。这时候,她回到湖南准备办理转诊去北京,她的前任主刀又发话了:“双侧颈清很影响生活质量的呀,你要考虑好了,这个东西很慢的,可以观察一辈子的。”没错,你如果有一两个很小的淋巴转移,你观察一两年,可能不会增加血道远转的几率,毕竟甲癌的血道转移在很大程度上取决于你癌细胞的活性;但是你带着一二十个侧颈淋巴转移生活个三五年,是否增加远转几率这件事还真不好说,理论上淋巴结和血管也有交汇,癌细胞可以从淋巴结下脱落下来,进入血管增加远处转移几率。
以下情况的淋巴转移是可以考虑再次手术的:
被遗漏的淋巴结太多,大于等于3个,是肯定需要考虑手术的。你前任主刀姓谁名谁也很重要,有的医生就是不会做手术,而且他们还都成了网红。我看过最夸张的某位网红医生开过的20个病人,16个都被二刀了,剩余的4个还都是本身就没有淋巴转移或者只转移了一两个的。被这些医生开过的屁股再拿砂纸开都开不干净,二刀开出来20多个转移是常有的事情。
单个淋巴结个头太大,容易侵犯或者压迫到重要的神经和血管。
淋巴转移一般都在脂肪组织中,并不威胁到关键的部位。可是有部分人的癌细胞在转移到淋巴结之后,还会继续的延展到淋巴结被膜外,形成大面积的结外突出。比如有时候返喉神经旁3毫米的转移淋巴结,如果有结外突出,都有可能侵犯返喉神经。这时候淋巴结转移虽小,也是需要手术的。
碘131治疗
有不少外科医生在网站上很绝对的说碘131对转移的淋巴结无效,这句话其实也不完全对。当然碘131对转移淋巴结的有效率非常低,总体大概只有20%-30%。但是确实也有人的转移淋巴结被碘131完全消掉的。下面就有这样一个故事:
http://www.youngadultcancer.ca/when-the-good-cancer-misbehaves/
她也是一个加拿大的甲癌患者,发现了甲状腺癌的时候,肿瘤已经达到了7厘米,转移了22个淋巴结。然后做第一次碘131扫描的时候,用医生的话说,她的碘扫亮的像一颗圣诞树,纵隔淋巴结转移外加肺转移。她做了一轮碘131之后,所有的纵隔淋巴结都被消掉了,停药的TG从337下降到了0.5。她又做了一轮131之后,所有的指标就完美的毕业了。

因为她是年轻的女性,而且她的肿瘤是乳头状滤泡亚型,所以摄碘足够好的话,可以消掉纵隔的淋巴结。尽管通过使用碘131的方法消除淋巴结的有效率普遍很低,但是对于特定的人群有效率会高很多:
年龄和性别:女性有效率比男性高;年轻人有效率比老年人高。
亚型:滤泡亚型和经典型中非Braf突变的有效率高;经典型中的Braf突变,高细胞亚型,岛状亚型和弥漫硬化有效率低。
基因突变:Ras基因突变的和没有已知基因突变的野生型有效率高;PTC/RET重排的次之;Braf突变的有效率低。
以下情况的淋巴转移是可以考虑使用碘131治疗的:
刚进行了一场大范围手术,比如进行了双侧颈清扫清扫了90个淋巴转移了30个淋巴。这个时候哪怕你在碘131前的彩超的发现了1-2个不好的淋巴,也是可以考虑直接进行碘131治疗的。因为你的颈部已经经历过大手术,大概六个月之内不适合做任何手术。在这期间,可以考虑使用一次碘131来控制一下病情,尽管不一定有效。如果有效是好事;如果无效,以后就不再考虑碘131了。
有的人手术前有纵隔转移,位置需要劈胸拿掉这些转移。第一次手术的时候没有劈胸拿掉这些转移,因为劈胸的手术实在是个大手术,颈部的手术与之相比绝对是毛毛雨。这时候可以尝试进行一次碘131治疗,因为如果可以消掉的话就赚大了。
要注意的是,当进行完一次碘131治疗之后,给一段时间来观察(通常是6个月观察,这6个月不做任何治疗)。6个月之后,通过碘扫图的吸碘情况,碘131前后的吃药球蛋白或抗体,还有彩超等扫描来判定碘131是否有效。
对于淋巴转移,Mayo Clinic的专科医生是这么说的:大于1.5厘米的淋巴转移用碘131肯定无效;大于1厘米的淋巴转移用碘131基本无效,对于小于1厘米的淋巴转移,主要看肿瘤的吸碘强度,如果肿瘤不吸碘,2毫米的淋巴转移都无效。如果第一次碘131治疗给了75毫居到125毫居的剂量来处理这些淋巴,这些淋巴并没有被消掉,无论淋巴结碘扫是否有吸碘,都不会进行第二次碘131治疗。之后会通过手术来处理这些淋巴,而且手术处理之后也不会进行碘131补充治疗。这也就意味着:对于单纯淋巴转移,一般最多只会进行一次碘131治疗。
我觉得这是很重要的信息,因为我知道在武汉最好医院治疗的病友,至少有几个男病友都有类似的经历。他们的病情并不严重,大概有5-10个淋巴转移的样子。可是他们没有碰到好的手术医生,一两次手术之后发现还有遗漏的淋巴结或者球蛋白的数据没有达标,他们的核医生对他们进行了4-5次大剂量碘131治疗去处理这些淋巴结。最为悲催的是,这4,5次治疗并没有消掉这些淋巴结,最后还得通过手术来处理。很多时候,当你碰到弱爆了的手术医生和核医生,他们给你带来的伤害远远超过了甲癌本身带给你的伤害。在这样一个信息并不闭塞的时代,还有这样的医生着实也是醉了。
酒精消融
很多人在手术过后一次又一次的冒出淋巴结,经历过一次又一次手术。而每次进行完手术之后,就会产生很多的疤痕组织,所以多次手术变得越来越艰难,因为主刀通常要分离开那些疤痕组织。可能当手术做到第四五次的时候,就没有人愿意接你的手术了。正是因为很多乳头状癌在淋巴道中异常活跃,而碘131很难降低乳头癌在淋巴道中复发的几率,所以酒精消融的技术就应运而生了。
总体来说这是一个相当方便的技术,基本上就是一个类似穿刺的过程。往你的淋巴结里注入一定量的酒精,通过酒精来杀死这些癌细胞。操作方便,价格便宜。即便在美国没有保险,这个操作也只需要不到2000美金,而一次颈部手术可能需要20倍的价格。原来的时候,有很多淋巴结位置不好,还不能酒精消融,但是现在我看Mayo Clinic几乎所有的位置都可以做。

但是这个技术呢,也有一些缺陷,因为相比手术,它很难保证能把淋巴结内所有的癌细胞处理干净。在某种意义上,它更像是局部的减瘤处理,所以它比较适合于多次手术后冒出的淋巴结。举个例子,你已经做过了3次手术,还有不好的淋巴,这时候哪怕是最好的外科医生给你开刀,你的淋巴极有可能再冒出来,你的指标依然不能毕业。在这种情况下,酒精消融也许是不错的选择。
我个人是见过好多例子,酒精消融成功的消掉了转移的淋巴。就像上图一样,这个病人消融了两个淋巴结,都成功了,避免了两次不必要的手术。20年前,只有Mayo Clinic一家医院在做酒精消融,而现在,在洛杉矶和西雅图的很多大型医学中心,这项技术都在用于甲状腺癌转移淋巴结的治疗。这应该是目前唯一一项广泛获得承认的用于甲癌治疗的消融技术。
外放疗
外放疗相当少的用于甲状腺癌淋巴结转移的治疗,尤其对于45岁以下的甲状腺癌,基本上是不推荐的。但是,有的人的甲状腺癌分化非常的差,就像之前提到的,淋巴结失分化性结外突出。这时候的癌细胞绝不是常规的甲状腺乳头癌细胞,它们往往会通过淋巴道的转移途径攻击颈部的重要部位,比如大血管,比如神经,它们的生物学活性非常强。即便最好的医生来做这样的手术,即便所有肉眼可见的癌细胞都被摘除,但是它们还会再回来的,这时候就需要补充颈部外放疗的。
以下情况的淋巴转移是可以考虑使用外放疗治疗的:
多次手术后,外科医生认为他已经拿掉了颈部所有能拿的组织,你的颈部情况不再合适做任何的手术治疗。而你癌细胞的活性很强,几乎可以肯定它们会再回来的。
多次手术后,外科医生认为无论手术如何处理都会有癌细胞残留,因为转移的肿瘤大面积侵犯了关键位置。
需要提醒的是,任何外放疗治疗必须要在全切手术,淋巴结清扫手术,碘131治疗之后才能进行。在进行完颈部的外放疗之后,你就不再具备做手术和碘131的资格了。外放疗的副作用还是相当的大的,甚至会影响你的吞咽功能,也会很大程度的增加你得第二癌症的几率,副作用肯定大于碘131。对于年轻的甲癌病人,选择外放疗治疗是需要非常非常慎重的。开弓没有回头箭,你外放疗之后颈部组织就是一团硬肉了。当然,对于很多老年男性的甲癌患者,肿瘤分化不好,局部的侵蚀性非常强,在全球最著名的肿瘤医院MD Anderson,不少这样的病人也是被推荐了外放疗治疗。
结语:如何处理术后冒出的淋巴转移确实需要因人而异。最重要的是为你做决定的那位甲状腺专科医生,需要把你当成一个实实在在的人,根据你的病史,肿瘤的多少,肿瘤的活性,肿瘤的位置,为你做出最合适的选择。在级别越高的肿瘤中心,处置这样的棘手的问题的方式也越多。很多时候确实是没有一个统一的答案,关键还是看哪种治疗方式能更好的平衡你的收益和风险。
最后,欢迎关注最专业的甲状腺公众号「温哥华小文青」。
 新公网安备 65010402001845号
新公网安备 65010402001845号